
「病院の慌ただしさから離れて、一人ひとりの利用者さんとじっくり向き合いたい。」
そう願って特養(特別養護老人ホーム)へ足を踏み入れたものの、想像を絶する「孤独なプレッシャー」に息苦しさを感じていませんか?
夜間の急変時、医師が不在の中で求められる究極の判断。 「どこまでが医療行為なのか」という、介護スタッフとの認識のズレから生じる摩擦。
そして、避けては通れない看取りの重圧……。
日々、張り詰めた糸のように神経をすり減らしているのは、決してあなたのスキル不足や甘えではありません。
特養という「生活の場」において、たった数人の医療従事者が背負う責任が、あまりにも特殊で重すぎるからです。
この記事では、同じように悩み、涙した先人たちの体験談を紐解きながら、あなたが抱える「きつい」という感情の正体を明らかにします。 さらに、老健とのリアルな比較や、現場であなたを守るための具体的な働き方の処方箋をお渡しします。
💡 この記事の4つのポイント
-
🩺 「孤独な重圧」の正体を解明:体験談から見えた、特養看護師ならではの「きつさ」と、医師不在の中で下す判断のリアルな実態。
-
🏢 「特養」と「老健」の徹底比較:「結局、どちらが働きやすいの?」という疑問に対し、配置基準や施設が持つ役割の違いから、あなたの適性を診断します。
-
🚨 急変時・医療行為の不安解消メソッド:介護職との連携の壁を越え、法的リスクから自分を守りつつ、スムーズに対応するための具体的なマニュアル構築術。
-
🧭 後悔しない働き方と施設の見極め方:心身が限界を迎える前に知っておきたい、協力医の質や人員配置から「優良な施設」を見抜くプロの視点。
特養看護師がきついと言われる本音とは?体験談から学ぶ「忙しい」「孤独」の正体
病院での慌ただしい日々に区切りをつけ、「利用者様とゆっくり向き合う看護がしたい」と特養(特別養護老人ホーム)への転職を決めた方はたくさんいらっしゃいます。
ですが、いざ働き始めてみると、思い描いていた「穏やかな日々」とは程遠く、想像を絶するプレッシャーに直面して心が折れそうになっていませんか?
特養で働く看護師の皆さんが抱える「きつい」という感情は、決してスキルの不足や我慢が足りないからではありません。
それは、病院という「医療の場」から、特養という「生活の場」へ移ったことで生じる、役割と責任の劇的な変化に心が追いついていないからなのです。
ここでは、実際に特養で働く看護師のリアルな体験談や本音を紐解きながら、あなたを苦しめている「見えない重圧」の正体を、一つひとつ優しく解き明かしていきます。
🌙 【体験談】「夜間の急変対応が一番怖い…」看護師が一人で判断を迫られる特養の重圧
多くの特養看護師が最も精神的な負担を感じているのが、「医師が常駐していない中での急変対応」です。
病院であれば、モニターがあり、ナースコールを押せばすぐに医師や先輩看護師が駆けつけてくれる環境が整っています。
ですが特養では、夜間や休日はもちろん、日中でさえも「あなた一人のアセスメント(評価)」が、その後の対応を決定づける命綱となります。

💭 【現場の看護師の本音(体験談より)】
「夜間オンコールで『〇〇さんが息苦しそうです!』と介護職から電話が来た時、血の気が引きます。電話越しの情報だけで救急車を呼ぶべきか、協力医に指示を仰ぐべきか、それとも様子を見るべきか……。自分の判断一つで命が左右されると思うと、怖くて手が震えることもあります。」
【特養における「孤独な判断」の壁】
-
バイタルサイン以外の情報収集: 限られた医療機器しかない中で、顔色、呼吸音、普段とのわずかな違いから異常を察知しなければならない。
-
医師への的確な報告: 協力医(嘱託医)へ電話で状況を伝え、指示を仰ぐ際のプレッシャー。
-
ご家族への連絡と意向確認: 「どこまでの治療を望むか」を、緊迫した状況下で確認する難しさ。
この「誰も助けてくれないかもしれない」という究極の孤独感こそが、特養看護師が「きつい」と感じる最大の理由です。
あなたが不安を感じるのは、それだけ命に対して誠実で、責任感が強い証拠なのです。
🤝 特養看護師の本音:介護職との連携や「医療の優先順位」を理解されないもどかしさ
特養はあくまで「生活の場」であり、主役は介護職の皆さんです。
そのため、看護師はマイノリティ(少数派)となりやすく、ここで生じる「価値観のズレ」に疲弊してしまう方が後を絶ちません。
病院では「治療(安全)」が最優先でしたが、特養では「その人らしい生活」が重んじられます。
このギャップが、日々のコミュニケーションにおいて摩擦を生む原因となります。
【医療視点と生活視点のすれ違い】
| 状況 | 看護師の視点(医療・安全第一) | 介護職の視点(生活・QOL第一) | 生じやすい摩擦の本音 |
| 食事・誤嚥 | 「むせ込みがあるから、とろみ食に変更し、食事介助は慎重にすべき」 | 「ご本人が普通食を食べたがっている。できるだけ好きなものを食べてほしい」 | 「リスクを分かってくれていない…」と感じるもどかしさ。 |
| 転倒リスク | 「ふらつきが強いから、本日は入浴を控えて安静にしてほしい」 | 「お風呂を楽しみにしているから、なんとか入れてあげたい」 | 「何かあったら責任を問われるのは看護師なのに…」という孤立感。 |
| 感染症対策 | 「発熱者がいるから、厳密なゾーニングと隔離が必要」 | 「人手が足りなくて、そこまで手が回らない。早くフロアに戻したい」 | 専門知識が通じず、一人で対策を抱え込む辛さ。 |
「医療の常識」が通用しない環境で、専門用語を使わずに分かりやすく説明し、協力してもらう。
この「調整役」としての見えない労力が、日々の業務の中で少しずつ心をすり減らしていくのです。
💉 「特養は楽」は嘘?胃ろう、吸引、インスリン…意外と多い医療行為の実態と多忙さ
「特養は医療行為が少ないから、体力的に楽だろう」
もしそう思って入職したなら、そのギャップに驚かれたことでしょう。
確かに病院のような高度な点滴や複雑な医療機器の操作はありません。
ですが、高齢化と重度化が進む2026年現在の特養では、日常的な医療行為のニーズは非常に高く、「限られた人数の看護師で、大人数をこなさなければならない多忙さ」が存在します。
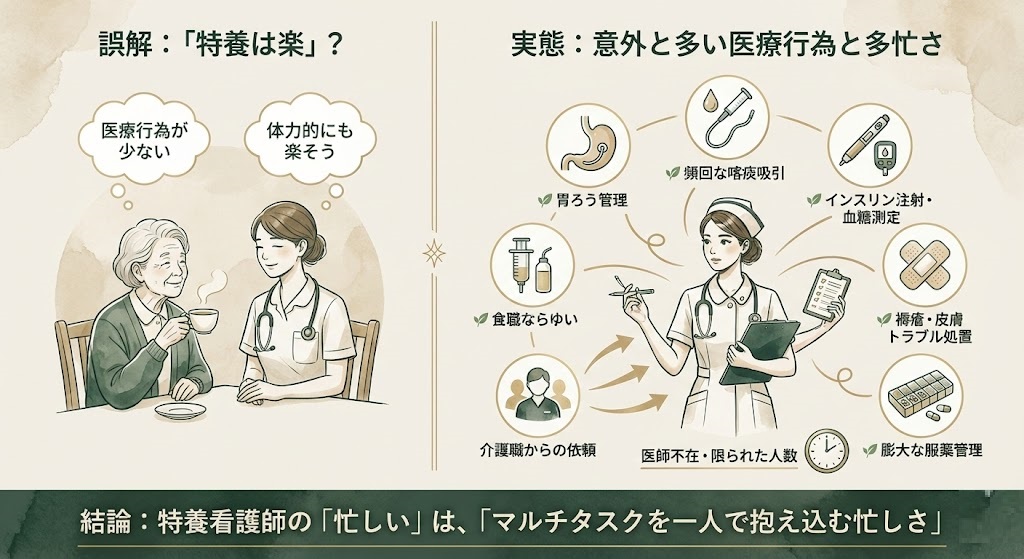
【特養で日常的に追われる医療・ケア業務】
-
🌿 胃ろう(経管栄養)の管理: 注入の準備、実施、滴下速度の調整、トラブル対応。
-
🌿 頻回な喀痰吸引: 状態が不安定な方の、日中から夜間にかけた定期的な吸引。
-
🌿 インスリン注射と血糖測定: 食事時間に合わせて、フロアを駆け回りながらの正確な実施。
-
🌿 褥瘡(床ずれ)や皮膚トラブルの処置: 入浴後やオムツ交換のタイミングに合わせた、軟膏塗布やガーゼ交換。
-
🌿 膨大な服薬管理: 数十人から百人規模の入所者の、朝・昼・夕・眠前の配薬準備と変更対応。
これらを、医師が不在の状況で、介護職からの「ちょっと診てほしい」という声に対応しながら並行して進めるのは至難の業です。
特養看護師の「忙しい」は、「マルチタスクを一人で抱え込む忙しさ」に他なりません。
🕊️ 病院とはここが違う!特養特有の「看取り(終末期ケア)」に向き合う精神的疲労
特養は「終の棲家(ついのすみか)」と呼ばれるように、多くの利用者様がここで最期の時を迎えます。
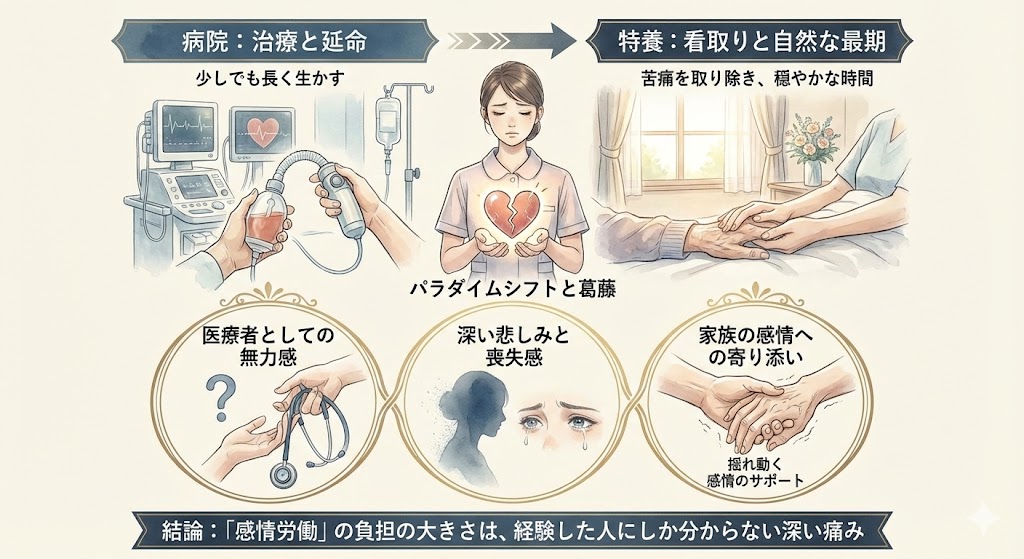
病院での「少しでも長く生かすための治療」から、特養での「苦痛を取り除き、自然な最期を迎えるためのケア」へのパラダイムシフトは、看護師の心に大きな葛藤を生むことがあります。
【看取りケアにおける心の負担】
「本当にこのまま何もしなくて良いのだろうか?」という、医療者としての無力感。
徐々に弱っていく利用者様と毎日顔を合わせることで生じる、深い悲しみと喪失感。
ご家族の揺れ動く感情(やっぱり病院に運んでほしい、等)に寄り添い、最良の選択をサポートする精神的なエネルギーの消耗。
「何もできない」のではなく、「穏やかな時間を提供している」と頭では理解していても、幾度となく訪れるお別れは、確実に心を削ります。
この「感情労働」の負担の大きさは、経験した人にしか分からない深い痛みです。
📱 オンコール待機がプライベートを侵食。24時間365日「気が休まらない」きつさ
最後に触れなければならないのが、特養看護師を語る上で避けて通れない「オンコール(待機)」の存在です。
夜勤がない代わりにオンコール当番を担うことが多いですが、これは単に「電話を持っているだけ」ではありません。
それは、「いつ鳴るか分からない恐怖」との終わりのない戦いです。

【オンコールがもたらす見えない拘束】
物理的には家にいても、心は常に施設に繋がれている状態。
この「オンとオフの境界線がなくなること」が、真面目な看護師さんから笑顔と活力を奪っていく大きな要因となっています。
特養看護師の「きつい」を乗り越える。老健との比較や急変時の不安を解消する生存戦略
前章では、特養で働く看護師さんが抱える「孤独」や「見えない重圧」の正体についてお話ししました。
「私だけが辛いわけじゃなかったんだ」と、少しでも肩の荷が下りていれば嬉しく思います。
ここからは、その「きつさ」に押しつぶされることなく、あなたらしく働き続けるための「具体的な生存戦略」をお渡しします。
特養という環境の特性を逆手に取り、自分の身を守る仕組みを作ってしまえば、驚くほど心は軽くなります。
また、どうしても今の環境が合わないと感じた時のために、よく比較される「老健(介護老人保健施設)」との違いや、失敗しない施設選びのコツも一緒に見ていきましょう。
🏥 特養と老健はどちらが働きやすい?看護師の配置基準と「リハビリ・在宅復帰」の役割の違い
「特養がこれほどプレッシャーなら、いっそ老健に転職しようかな…」
そう悩む看護師さんは非常に多いです。結論から言うと、「どちらが働きやすいか」はあなたが何を不安に感じ、どんな看護をしたいかによって全く異なります。
最大の違いは、「医師の常駐」と「施設の目的」にあります。
【徹底比較:特養 vs 老健】
| 比較ポイント | 🏡 特養(特別養護老人ホーム) | 🏥 老健(介護老人保健施設) |
| 施設の目的 |
「終の棲家(生活の場)」 看取りまで長期的に寄り添う |
「在宅復帰(通過点)」 リハビリを行い自宅へ戻す |
| 医師の配置 |
非常勤(嘱託医) ※基本的に不在。電話指示がメイン |
常勤(施設長が医師) ※日中は医師がいる安心感 |
| 看護師の役割 | 健康管理、急変時の一次判断(孤独)、看取りケア | 医師の指示に基づく医療処置、リハビリのサポート |
| 利用者様の層 | 要介護3以上(重度・認知症の方が多い) | 要介護1以上(比較的医療依存度が高く、リハビリ目的) |
|
こんな人におすすめ |
一人ひとりと長く深く関わりたい人。急変対応の判断力を磨きたい人。 | 医師の指示の下で安心して働きたい人。医療処置のスキルを落としたくない人。 |
もしあなたが、前章でお話ししたような「医師がいない中で判断する孤独感」にどうしても耐えられないのであれば、常勤医師がいる老健の方が、精神的な「きつさ」は劇的に和らぐはずです。
逆に、入退所が激しい老健の慌ただしさが苦手で、ご高齢者と家族のように長く寄り添いたいのであれば、特養で「不安を減らす工夫」をしていくのが正解となります。
📞 急変時の対応マニュアルを自分なりに構築。指示出し医師との連携をスムーズにするコツ
特養にとどまる決意をしたなら、最大のストレス源である「急変時・オンコール時のパニック」を防ぐための自分専用の武器(マニュアル)を作りましょう。
焦っている時に、電話口の医師へ上手く状況を伝えられず「で、どうしたいの?」と冷たく言われて傷ついた経験はありませんか?
これを防ぐための世界共通のコミュニケーション技術が「SBAR(エスバー)」です。
📝 【SBARを使った魔法の報告テンプレート】
急変時は、必ずこの順番でメモを書いてから医師に電話をかけます。
このように「私のアセスメント(A)」と「医師へ求める指示(R)」をセットにして伝えることで、医師も「しっかり診てくれているな」と安心し、信頼関係が生まれます。
これができるようになると、急変対応の「きつさ」は「専門職としてのやりがい」へと変わっていきます。
🛡️ 「これって医療行為?」介護スタッフへの指導範囲と法的リスクから身を守る知識
特養では、慢性的な人手不足から、介護スタッフにお願いしなければならないケアも多々あります。
ですが、「看護師さん、ちょっとこれやっておいて」と頼まれたり、逆に「これは介護職でもできるはずなのに…」とイライラしたりすることはありませんか?
あなた自身の法的リスク(看護師の責任問題)を守り、かつ業務をスムーズに回すためには、「医療行為と介護行為の境界線」を明確にしておくことが絶対条件です。
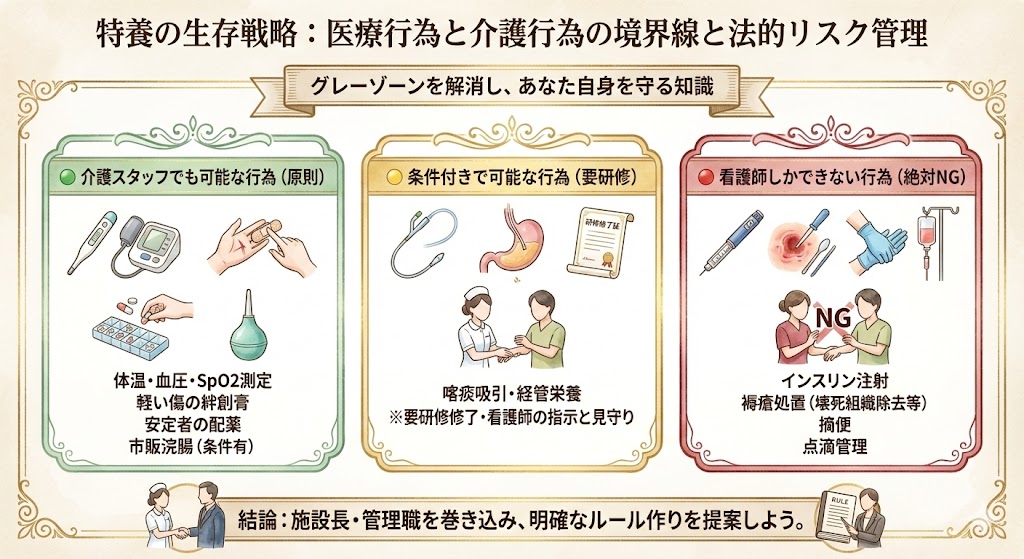
-
🟢 介護スタッフでも可能な行為(原則)
-
体温測定、自動血圧計での血圧測定、パルスオキシメーターでのSpO2測定
-
軽い切り傷や擦り傷への絆創膏貼り
-
(状態が安定している方の)内服薬の配薬・確認
-
市販の浣腸器を用いた浣腸(※条件あり)
-
-
🟡 条件付きで介護スタッフが可能な行為(要研修)
-
喀痰吸引や経管栄養(※「喀痰吸引等研修」を修了し、認定を受けた介護職員のみ。看護師の指示と見守りが必要です)
-
-
🔴 看護師しかできない行為(絶対NG)
-
インスリン注射の実施
-
褥瘡(床ずれ)の処置(壊死組織の除去や、医師の指示による処方薬の塗布など)
-
摘便
-
点滴の管理
-
「私がやった方が早いから」とすべてを抱え込むと、あなたが倒れてしまいます。
施設長や管理職を巻き込み、「どこまでは介護職にお願いし、どこからが看護職の責任なのか」という施設内の明確なルール作り(グレーゾーンの解消)を提案することも、自分を守る立派な生存戦略です。
🌻 50代からのセカンドキャリア。特養だからこそ活かせる「アセスメント力」と「生活支援」
「もう体力的に夜勤も重症患者のケアもきつい。でも看護師は続けたい…」
そう考える50代以上のベテラン看護師にとって、特養は本来、これまでの経験が最高に輝くステージです。
病棟のように「秒単位」で走り回る必要はありません。特養で最も求められるのは、最新の医療機器を使いこなすスキルではなく、「対象者を全人的に観る力(アセスメント力)」だからです。
-
「いつもより食事の進みが悪い。口腔内にトラブルがあるのか、便秘なのか、それとも気分的なものか?」
-
「顔つきが少し違う。脱水症状の初期サインかもしれない」
こうした「長年の経験からくる直感(気づき)」は、特養の利用者様の命を救う最大の武器になります。
治療を目的としないからこそ、「どうすればこの方が、残された時間を心地よく過ごせるか」という、看護の原点に立ち返ることができるのです。
年齢を重ねたからこそ滲み出る「包容力」や「人間力」が、特養では最大のスキルとして重宝されます。
🔍 施設選びで失敗しないためのチェックリスト。看護師の人数と協力医の質を確認する方法
もし、今の施設で改善を試みても「協力医が全く電話に出てくれない」「看護師が自分一人しかおらず、常にオンコール状態」といったブラックな環境であれば、勇気を持って環境を変える(転職する)べきです。
次の職場で二度と「特養のきつさ」を味わわないために、面接や見学時に必ず確認すべき【優良特養の見極めチェックリスト】を用意しました。
-
[ ] 協力医(嘱託医)の往診頻度と、夜間連絡のつきやすさ
-
質問例: 「夜間急変時、先生にはどのくらいスムーズに連絡が取れますか?」
-
-
[ ] 看護師の配置人数(ギリギリではないか)
-
質問例: 「常勤と非常勤の割合、一日の平均的な配置人数を教えてください」
-
-
[ ] オンコールの頻度と手当の実態
-
質問例: 「月に何回ほどオンコール当番が回ってきますか?また、実働した際の手当や翌日の休養配慮はありますか?」
-
-
[ ] 介護職と看護職の関係性
-
確認ポイント: 施設見学時、ナースステーション(医務室)と介護フロアの間に壁がないか。スタッフ同士が笑顔で会話できているか。
-
-
[ ] 看取り(ターミナルケア)に関する指針の有無
-
質問例: 「ご家族とのDNAR(蘇生不要)の同意形成は、誰が主体となって行っていますか?」
-
これらの質問に対し、口ごもったり、曖昧な返答しかしない施設は要注意です。
❓ 【よくある質問】特養看護師への転職・継続に迷う人が抱える10の悩み
Q1. 知恵袋などで「特養看護師はきつい」という口コミを見て不安です。本当に病院より大変なのでしょうか?
A1. 身体的な負担(夜勤や残業)は病院より減る傾向にありますが、医師が不在の中で「急変時の一次判断」を一人で担う精神的なプレッシャーが「きつい」と感じる最大の要因です。ただし、この記事でお伝えしたようなマニュアル構築や、サポート体制の整った施設を選ぶことで、その負担は大きく軽減できます。
Q2. お給料(年収)は病院と比べて下がってしまいますか?
A2. はい、夜勤手当がなくなる分、一般的には病院時代よりも年収は下がる傾向にあります(平均400万〜450万円程度)。ただし、オンコール手当の厚い施設や、管理職候補であれば病棟並みの収入を維持できるケースもあります。
Q3. 臨床経験が3年未満と浅いのですが、特養で勤まりますか?
A3. 不可能ではありませんが、一人で判断する場面が多いため、内科や外科で基礎的なアセスメント能力を数年磨いてからの方が、あなた自身の精神的な負担(きつさ)は少なくなります。
Q4. オンコールの電話が鳴る頻度はどれくらいですか?
A4. 施設や入所者の重症度によりますが、月に数回鳴る施設もあれば、半年間一度も鳴らない施設もあります。事前の面接で「実際の出動頻度」を必ず確認してください。
Q5. 介護業務(オムツ交換や入浴介助)もやらなければいけませんか?
A5. 施設の方針によります。「完全分業制」のところもあれば、「手が空いていれば手伝う」というところもあります。医療行為に専念したい場合は、分業が徹底されている大規模施設を選ぶのが無難です。
Q6. ブランクが10年以上ある50代ですが、採用されますか?
A6. 大歓迎されるケースが多いです。特養は最新の医療技術よりも、生活に寄り添う経験値や、認知症の方への穏やかな対応力が求められるため、ベテラン層の採用ニーズは非常に高いです。
Q7. 協力医が冷たくて、電話をするのが苦痛です。どうすればいいですか?
A7. 先述の「SBAR」を用いた論理的な報告を徹底してみてください。それでも理不尽な対応が続く場合は、施設長(トップ)に相談し、施設全体の課題として医師との関係性を改善してもらう必要があります。
Q8. 派遣やパートとして特養で働くのはアリですか?
A8. 大いにアリです。パートや派遣であればオンコールを免除されることが多く、「責任の重さ」から解放されて純粋なケアに集中できます。お試しで派遣から始める方も多いです。
Q9. 看取りのたびに感情移入してしまい、自分が辛いです。
A9. その優しいお気持ちは看護師としての素晴らしい資質です。ただ、心をすり減らさないためには「デスカンファレンス(看取り後の振り返り)」をスタッフ間で行い、感情を共有し、消化する場を設けることが大切です。
Q10. もう限界です。辞めても次が見つかるでしょうか?
A10. 看護師の資格と経験がある限り、仕事は必ず見つかります。心が壊れてしまう前に、退職・休職という「戦略的撤退」を選んでください。老健、デイサービス、訪問看護など、あなたが輝ける場所は他にもたくさんあります。
特養看護師はきつい?体験談から見える本音と急変時や医療行為の不安を解消する働き方ガイドのまとめ
あなたの「きつい」という悲鳴は、決して見過ごして良いものではありません。
この記事でお伝えした戦略を取り入れても現状が変わらないのであれば、どうかご自身を一番大切にし、新しい環境への一歩を踏み出す勇気を持ってくださいね。心から応援しています。
参考情報
1. 介護スタッフが「原則できる行為」の根拠
体温・血圧測定、軽微な傷の処置(絆創膏など)、配薬、市販の浣腸器の使用などが「原則として医行為ではない(=介護職でも実施可能)」と明記された、最も重要な国の通知です。
2. 介護スタッフが「条件付きでできる行為」の根拠
平成24年(2012年)の法改正により、所定の研修(喀痰吸引等研修)を修了し認定を受けた介護職員等が、医師の指示と看護師との連携の下で「喀痰吸引」と「経管栄養」を実施できるようになった制度の公式ページです。
-
資料名: 介護職員等による喀痰吸引等(たんの吸引・経管栄養)の制度について(厚生労働省)
3. 特養における「人員配置基準」と「協力医」の根拠
特養(介護老人福祉施設)において、「看護師を何人配置しなければならないか」「嘱託医(協力医)は健康管理にどう責任を持つのか」が定められた法令です。施設選びの際、ここが守られていない施設は避けるべき基準となります。
【本記事の関連ハッシュタグ】

